|
屈光狀態的檢查是屈光手術前最重要的檢查,是決定手術量的重要依據。所謂的屈光檢查(驗光)是指使用不同的方法檢測眼屈光不正的性質及程度以瞭解眼屈光狀態的方法。此檢查可主要分為兩大類:主覺檢查法與他覺檢查法。
(一) 主覺檢查法
1.
概念 受檢者在自然調節狀態下,依其訴說視力情況來選擇最適宜的鏡片,根據所用矯正透鏡的性質與屈光度值(D)來測知受檢眼之屈光異常狀態及其矯正視力的方法。
2.
特點 這種方法完全是以受檢查者主覺的知覺能力,判斷能力為依據,因此,在使用上有一定的侷限性。
3.
分類 依檢查工具不同而異。
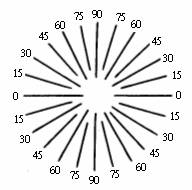
(2) 裂隙片(stenopaic slit)法(圖3-6) 鏡片箱內有一黑遮片上中央刻有一長20mm寬lmm的裂隙此謂裂隙片。利用裂隙可以遮擋裂隙方向以外的光線。對散光眼而言不同子午線方向上的屈光力不同,所以當裂隙處在散光力量最小的子午線方向時,視力增進。用此法可以確定散光的軸向。方法:將裂隙片放在試鏡架上,旋轉裂隙的方向,尋找最好視力的子午線,用插鏡片法提高其視力,然後旋轉90o,再用球面鏡檢查另一子午線上的屈光度。以所得結果進行球柱換算,即為矯正鏡片值。如將裂隙放在水平方向上視力提高,用-2.00D可得到最好視力,然後將裂隙旋轉90o,再進一步矯正,用-3.00D得到最佳矯正,則驗光結果為:-2.00DS-1.00DC × l80o。
能達到1.0,而能看清近視力表的1.0,則可能為近視眼,此時可加凹球鏡片,至視力最佳狀態。如遠近視力都不好,用針孔鏡試之,如視力提高,則可能為遠視眼,可試凸球鏡片,至視力增加至最好。如只用球鏡片視力不能矯正滿意,再加用凸或凹柱鏡片,並轉動柱鏡的軸位,直至達到最佳視力。如所選擇的球鏡片和柱鏡片已將視力矯正到1.0或1.2,仍需按下述六步法加以證實:1 +0.25D球;2 -0.25D球;3 +0.25D柱軸相同;4 +0.25D柱軸相垂直;5 -0.25D柱軸相同;6 -0.25D柱軸相垂直;循序加於鏡片的前面以增減原鏡片的屈光度,直至病人不再接受任何鏡片為止。此方法易受調節作用的影響,不夠準確,但40歲以上者調節力已減退,可使用顯然驗光法。
(4)
霧視(fogging)法(雲霧試驗) 將一高度凸球鏡片(+3.0DS∼+4.0DS)置於受檢眼前,造成人為近視,而視力明顯下降、視物模糊不清,有如處於雲霧之中,故稱之為雲霧法。此時令其觀看遠視力表30分鐘後,睫狀肌逐漸鬆弛,直至調節功能暫時處於休息狀態(這與應用睫狀肌麻痺劑的作用相似)以後,再逐漸減少凸透鏡的度數,必要時加凹柱鏡片,直至獲得最佳視力。
散光表線條的濃淡,清晰度可以變化,為獲得正確矯正結果,需結合霧視法放鬆調節,即將遠視散光變成近視散光,然後再用上述近視散光的矯正方法進行矯正。例如-2.00DC × l80o的散光眼,它的散光力量在垂直子午線上,水平線是正視的,即其散光軸在180o。此散光眼將水平光集焦在視網膜上,而垂直光在視網膜前形成焦線,因而把每個黑點看成是上下兩端帶著尾巴的模糊黑點。此散光眼所看到的垂直線,都是由無數的黑點縱向重疊而成,所以它比正視眼看到的線條細而黑,線條兩邊的邊界很清楚,但線的上下兩端是模糊的。水平線是由無數的上下兩端帶著尾巴的黑點並行排列而成,這種線條粗而淡,邊界非常模糊,所以散光表上的模糊線條,代表散光軸位。
(6)
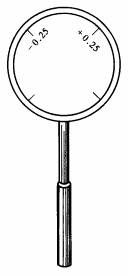
)交叉柱鏡驗光法(crossed cylinder)(圖3-8) 在進行插片驗光初步試鏡以後,用交叉柱鏡法可校正及調整原柱鏡軸向和鏡度(本法亦常用於檢影驗光之後的校正)。此法一經熟練掌握,操作簡單、方便、靈敏,是正確校正散光軸向及調整球柱鏡度數的重要方法。
翻轉試之;如果前後視力無變化,說明柱鏡片軸位正確;如果覺得某一面較清楚,就將試鏡架上的軸向向交叉柱鏡相同符號的方向移動5度左右,再將持柄與新軸重合,作同上測定,並用同樣方法作軸向調正;反覆試之,直到兩面清晰度(或模糊度)相同為止。此時試鏡架上柱鏡片的軸向即是該散光眼所需矯正鏡片的軸向。 例如:原正柱鏡軸在90o,即將交叉柱鏡持柄放在90o方向而反復翻轉交叉柱鏡,如正軸在135o,負軸在45o時視力較好,即將原柱鏡片之軸向135o方向移動5o,即95o,然後再將交叉柱鏡柄置於95o位置上,再用同法測試,直至兩側視力相同為止。 B. 校正散光度數:將交叉柱鏡的一個軸與試鏡架上柱鏡片的軸相重合,然後翻轉試之。 詢問受檢者,比較兩面的情況,指出哪一面視力較好、較清晰,如原鏡架上正柱鏡在90o,當交叉柱鏡的正軸與之重合時,視力增進,則表明原正柱鏡的度數不足,應換一較強者;反之,如交叉柱鏡的負軸與90o相重時,視力增進,則表明正柱鏡的度數過強,應換一較弱者。當交叉柱鏡放在兩種位置都不能使視力增進,則表明所用散光鏡片度數適宜。 例如:試鏡架上鏡片為+2.00DS+1.25DC × 90o,用0.25D交叉柱鏡校正,當正軸放於90o,視力增進,應作如下修正:+2.00DS+1.25DC × 90o聯合-0.25DS+0.50DC × 90o等於+1.75DS+1.75DC × 90o。 應記住:所變球鏡等於交叉柱鏡的量,柱鏡則為交叉柱鏡量的2倍。
(7)
兩色試驗法(色像差試驗,chromatic
test) 它是根據眼的生理性光學缺陷-色像差所設計的。不同波長的顏色光在通過眼的屈光系統後,並非全都聚焦在視網膜上。對正視眼,如波長為570∼590nm的黃光會聚在視網膜上,而波長較長的紅光由於折射率小,故焦距較長,乃聚焦於視網膜後。紫光波長較短,折射率較大,故在視網膜前聚焦。這就是說,如果眼對於黃光是正視眼,則對紅光來說是遠視眼;對紫光來說是近視眼。因此,可用紅藍玻璃交替置於眼前,比較有無差別。若用紅玻璃看得較清楚,即為近視眼,應加凹透鏡;若用藍玻璃看得較清楚,為遠視眼,應加凸透鏡,直至兩色的清晰度相等為止。 此法也可作為檢影驗光後試鏡是否合適的一種驗證方法。
(二) 他覺檢查法
1.
概念 不需病人訴說,只由檢查者根據檢查的狀況來測知屈光狀態。還可用於主覺檢查法不可能或不可信賴時,如兒童、聾啞、精神遲鈍的成人等。
2.
分類
(1)
直接檢眼鏡檢查法(ophthalmoscopic examination): 使用直接檢眼鏡進行檢查,可粗略估計屈光狀況。其原理為:當用直接檢眼鏡檢查眼底時,需用檢眼鏡上的鏡片矯正檢眼及被檢眼的屈光不正後,才能看清眼底。因此,檢查者須瞭解自己眼睛的屈光狀態,才能推斷出被檢眼的屈光狀態。如檢眼有-2.00D的近視,用-4.00D能看清被檢眼眼底,故估計被檢眼約有-2.00D的近視。
(2)
視網膜鏡檢查法(retinoscopy),也稱檢影法(skiascopy) 為最常用的他覺屈光檢查法,此法是用視網膜鏡來觀察眼底反光的順動和逆動,來客觀測量眼屈光狀態的一種方法。它是一種較準確的客觀測量屈光不正的方法。 1 原理:根據透鏡的共軛焦點理論來確定被檢眼的遠點位置。也就是說,對正視眼而言,5m以外發出的平行光線,經過處於調節靜止狀態的眼屈光系統後,則在視網膜上結成清晰的像,此時無限遠處的發光點與視網膜是互為共軛焦點的;即將視網膜成像的位置作為一個發光點,它向外發射的光線是由屈光指數較高的屈光介質(眼內)向屈光指數較低的介質(空氣)中進行,因此,光線出眼外也成平行光線;同理,近視眼視網膜上一發光點向外發射光線時,則為向遠點聚合的光線;而遠視眼視網膜上一點向外發射的光線是為散開光線;即視網膜與其遠點互為共軛焦點。
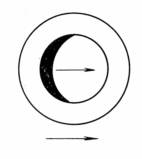
臨床上最常用的檢影法為靜態檢影法。即使被檢眼的調節作用處於完全鬆弛狀態下的屈光檢影法。常用睫狀肌麻痺劑(如阿托品、後馬托品等)來抑制眼調節作用,並同時使瞳孔擴大。 2 方法:應在暗室內進行,檢查者與被檢者相距1m對面而坐,檢查者手持檢影鏡將光線投射到被檢眼散大的瞳孔區內,輕輕轉動鏡面,觀察由視網膜反射到瞳孔區的光影運動情況: A. 順動(with motion):表現為瞳孔區光影運動的方向與檢影鏡運動的方向相一致(圖3-9),表明被檢眼的遠點位於檢查眼平面的後方,需加凸透鏡加強匯聚力量,以使遠點恰位於檢查眼平面上。此眼的屈光狀態為遠視,還有可能為正視及-1.00D以內的近視,因為檢查距離為1m,即造成-1.00D的人為近視。
如在檢影中兩主徑線上的中和點不同,則表明有散光,兩條主徑線是互相垂直的,則可分別找出兩個主徑線上的中和點,其屈光度數之差即為散光的度數,用相應的柱鏡片,將軸位置於低屈光度的徑線上即可矯正散光。
相對不動,盡量處於鬆弛狀態。驗光時每眼連續測三次。檢查者要熟練掌握操作技術,操作要力求迅速,盡量縮短測試的間,不要使受檢者感到極度疲勞,而影響測量的準確性。因此,其準確性會受被檢者的合作程度、眼調節作用及儀器精確度等因素的影響。 (黃 靜 陸文秀) |